■腸胃肝膽內科資深主治醫師陳銘仁
國人十大死因中,癌症連續年蟬連榜首,其中大腸癌及胃癌分居第一及第四名,食道癌佔癌症死亡率的第九位。消化道癌症儼然已是影響國人健康最主要的癌症。要能有較好之預後,貴在早期診斷、早期治療。
消化系腫瘤
所謂早期癌症,是指癌症仍侷限於原有器官,尚未有遠端器官擴散,若此時能被發現,將癌細胞徹底切除乾淨,癌細胞將無法有再發之機會。近年來的研究顯示,早期消化道腫瘤侵犯遵循一項規則、那就是只要腫瘤侷限於黏膜肌肉層以上時,就鮮少有淋巴結的轉移。
因此以內視鏡黏膜切除術(endoscopic mucosal resection EMR)或是內視鏡黏膜下切除術(endoscopic submucosal dissection ESD)作局部的腫瘤切除即可根除腫瘤。如能利用內視鏡在不產生開刀傷口的狀態下完成腫瘤的完整切除,創造最小的組織傷害、保存最多的器官功能、特別對年齡大、合併有嚴重之心肺問題或其他嚴重之內科疾病者,提供了另一種相當可靠的治療方法。
晚期消化道腫瘤的診斷並不困難,但大部份已有相當明顯的症狀,長期存活較早期患者明顯的差。早期消化道腫瘤的診斷卻是不容易。原因之一是消化道腫瘤的早期幾乎沒有任何症狀,因此病患不會主動就醫。只有少數在作例行健康檢查可以早期發現。即便以上消化道內視鏡檢查還是有一部分的早期癌看不出來。隨著近年來內視鏡檢查技術的蓬勃發展,使用色素內視鏡(chromoendoscopy)或窄頻內視鏡(narrow band image)配合放大內視鏡(magnifying endoscopy)觀察黏膜正常組織與異常組織的分界線及微血管的分布規則性能大幅提高診斷率。
近年來內視鏡術快速地發展,能精準地發現早期的食道癌、胃癌及大腸直癌病灶而給予進一步治療。已成為消化系專科醫師最重要之武器。內視鏡黏膜切除術及黏膜下層剝離術,為病患及醫師提供了另一項根治消化道腫瘤的選擇方式。在日本早已用此種方式治療大部份早期腸胃道腫瘤的病人,但在台灣仍只有少數腸胃科醫師有能力施行此項手術。於是我在科內長官的鼓勵之下前往日本國家癌症中心進修。
國家癌症中心直屬日本厚生勞動省,醫院規模有600病床,位於聞名遐邇東京築地漁市場附近。近十餘年進展的擴大內視鏡(Magnifying endoscopy)、內視鏡黏膜下層剝離術(ESD)以及窄頻影像(NBI)等三個改變內視鏡診斷與治療的劃時代技術, 都是日本國立癌病中心醫師所研發出來的,因此該院可謂是走在世界消化系內視鏡治療技術的先端醫院之一,這也是個人前往這裡進修最主要理由。
內視鏡黏膜下剝離術之適應症
早期腸胃道(包含食道、胃、十二指腸、大腸)癌症或癌前病變(包含黏膜異生、腺瘤),經證實為局限於黏膜層或是只有淺層之黏膜下層侵犯,同時沒有局部淋巴結或遠端轉移之可能者,乃為適應症。當癌症合併有潰瘍之病灶、病理分化程度不良、凝血功能障礙而無法矯正、解剖位置不當等,均不建議施行,因為具有高併發症及復發之機率。
內視鏡黏膜下剝離術之步驟
病人準備與胃鏡檢查一般、因為施行時間較長約略一至二小時,建議給予病患麻醉。切除的方法大致分為幾個步驟:
圖一:確認病灶
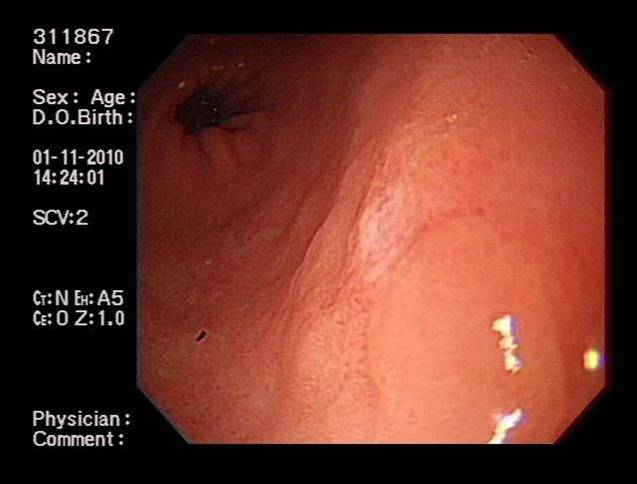
圖二:利用針刀於病灶外0.5公分處做一環狀記號並訂出切除範圍
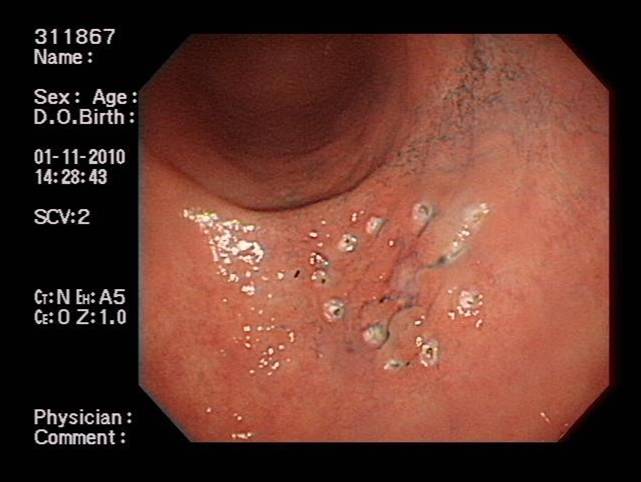
圖三:於環狀記號外約0.5公分處,注射之生理食鹽水(內加無菌之染色劑)於黏膜下層,使病灶周圍隆起並可見黏膜下些微之染色。

圖四、五:利用針刀及IT-knife等進行病灶周圍之環狀切開,使病灶與周圍正常組織分離。
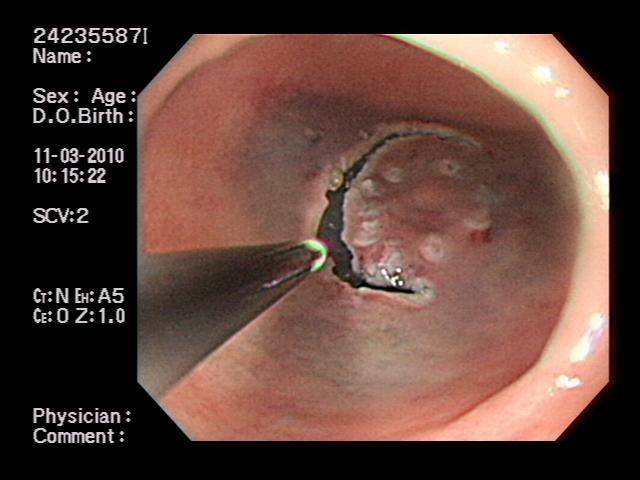
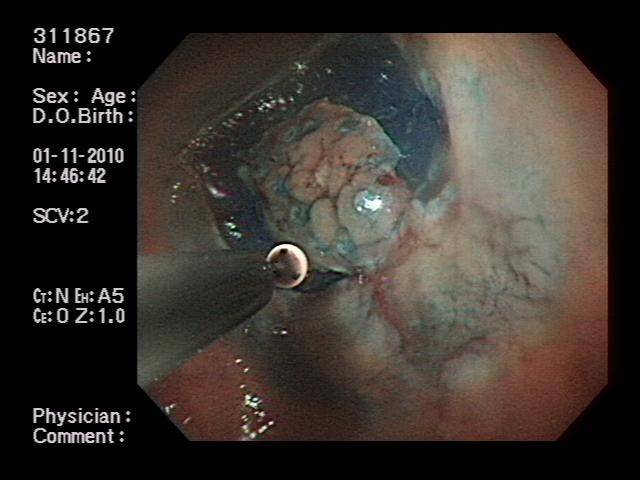
圖六:使病灶隆起後,再利用IT-knife等逐步進行黏膜下剝離,將病灶與其下層之組織完整剝離開來。
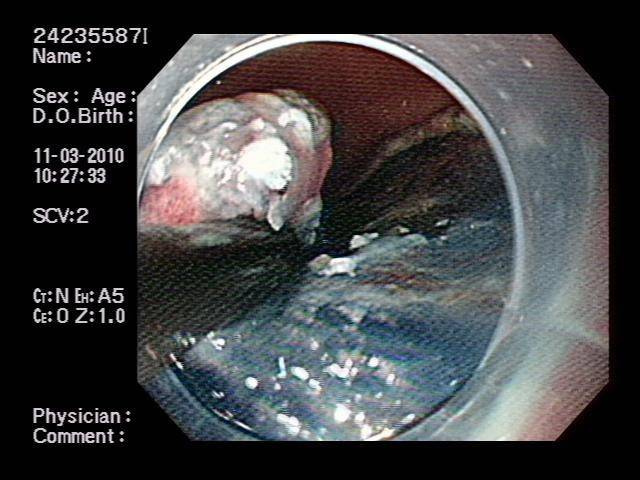
圖七:病灶切除後,需固定良好。
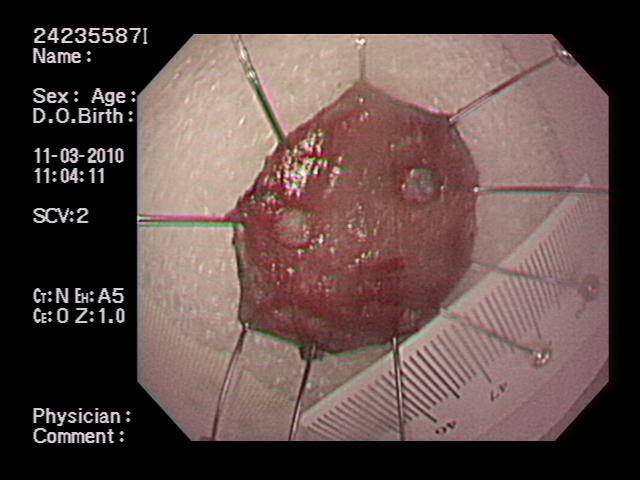
圖八:病理分析腫瘤侵犯深度於切面邊緣腫瘤是否殘留癌細胞。做為是否追加外科手術處理或使用內視鏡氬氣電漿凝固術(APC)做輔助治療(adjuvant therapy) 。
內視鏡黏膜下剝離術之併發症與何處理
雖然內視鏡黏膜下剝離術相對安全但仍有出血及穿孔兩大併發症。術後建議使用制酸劑及黏膜保護劑預防出血。出血分為術中出血及術後延後出血。所以術後仍須觀察三天。若有出血情形,可進行內視鏡止血術。若有穿孔的情形,輕則以內視鏡血管夾釘合。若有感染情形及持續之症狀,應立即外科手術處理。