- 為何要選擇達文西機械手臂手術?
- 內視鏡黏膜下剝離術(endoscopic submucosal dissection, ESD)簡介
- 大腸癌篩檢
- 本院推出無痛大腸鏡檢查
- 何謂腹腔內溫熱化學治療(Hyperthermic Intraperitoneal Chemotherapy, HIPEC)
- 骨盆腔側邊淋巴結廓清術(Pelvic lateral lymph node dissection )PLLND簡介
- 何謂金屬自動張開大腸支架(SEMS; Self expandable metallic stent)
- 直腸癌之手術治療新利器taTME (trans-anal total mesorectal excision)
-
微創手術已大部份取代過去的開腹手術成為現今之主流,也是身為外科醫師之必要條件,不懂微創手術之外科醫師勢必慢慢被淘汰,當然大腸直腸手術亦不會例外。
何謂微創手術?簡單來說就是利用內視鏡器械取代人手最終能達至該有之手術較果,然而只需要很小之創口即可完成手,其目標是讓術後疼痛減至最輕並讓病人更早恢復、減少住院天數,其附帶好處是手術部位之外觀較佳。目前微創手術的發展之程度已非一般民眾之認知所能了解,在此稍作簡單介紹;經外科醫師長久努力之結果,以大腸直腸手術而言微創手術可分為一般腹腔鏡手術(多創口及減創口) ,過去大腸直腸手術標準是五個創口,但隨醫師技術之成熟可減少至四個甚至三個創口也能達成相同之手術目標,甚至有單孔(單一創口)腹腔鏡手 術之誕生;然而創口愈少則手術難度愈高,達文西機械手臂手術也歸類於微創手術。達文西機械手臂手術及單孔腹腔鏡手術可謂目前微創手術的兩大標竿,在選擇手術方式時應與醫師充份溝通。
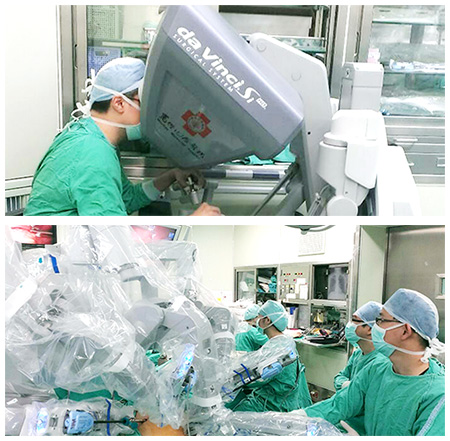
達文西機械手臂手術說穿了就是更高階的腹腔鏡手術,利用複雜的電腦系統操控機械手臂器械以取代一般的內視鏡手術器械,主刀醫師手術時不必站在病人身旁而是坐在遠端的控制艙中操作,就像打玩電動遊戲一樣,機械手臂能提供額外的穩定性以抵消醫師的抖動並可減輕手術醫師之疲勞,另外其3D之立體視野可讓層層的組織被看得更清楚以增加手術之精準度。除此以外手術器械宛如手腕般靈巧,是一般硬梆梆之腹腔鏡器械所無法媲美,我們可以在腹腔內可隨意的翻轉器械,隨心所欲的進行縫合並更精準地剝離組織及血管等,曾被質疑這一切的好處都是對操刀醫師有利,患者似乎沒法感受,但仔細思考兩者的關連性,最終受惠的道不是病人本身嗎?
達文西的優勢在於直腸手術,直腸愈往下愈窄愈向上彎曲,而解剖結構亦極端複雜,一般內視鏡器械在此確實受到很多限制,然而靈巧之機械手臂器械恰好克服這些限制,對於低位之直腸手術之處理達文西更是得心應手,這不只筆者主觀感覺而言,國內很多專家亦有同感。直腸手術另一重要課題是腰椎前方及骨盆腔神經叢的保存,這些神經關係了性功能及排尿功能操控,在3D立體視野的扶助下神經可被看得更清楚,因此對保存神經更為有利,這是攸關手術後的個人幸福與生活品質,輕視不得,有報導顯示達文西手術在這一方面確是有較佳之優勢,筆者在此特別推薦達文西手術使用於直腸手術。
然而達文西手術並不是完全沒有缺點,相對於減創口及單孔腹腔鏡手術,達文西大腸直腸手術必須要四到六個創口才能完成同一項大腸直腸手術,幸好每個創口只約一公分大小,最大的也只約三公分(標本取出口) ,對美觀而言並無太大差別,而經驗告訴我們多一、二個小創口對於疼痛及恢復時間似乎沒有影響。最新的機械手臂研發是以單孔為目標,大大減少了創口的數目也勢必提升未來手術之品質。
根據美國、英國等的幾個大型前瞻性研究顯示,微創手術對於治療大腸癌的五年存活率與傳統開腹手術並無差異,只有一些小型研究認為微創手術優於開腹手術。有些專家就作了這樣一個比喻,病人選擇腹腔鏡手術如同坐飛機的商務艙、傳統開腹手術就如坐普通艙,當然達文西手術就是頭等艙了;那醫師使用達文西就如開法拉利、傳統開腹手術就好比開國產車,只要小心注意安全都能到達目的地。筆者認為達文西微創手術、一般腹腔鏡及傳統手術理應相輔相成,不應相互排擠,要坐什麼艙,要開什?車就應請教您的醫協助您做作佳的選擇。
梁偉雄 醫師 -
 對於大的腺瘤性息肉及早期大腸直腸癌,傳統上是採取外科手術切除部分大腸,有恢復慢、住院天數長甚至術後生活品質降低等缺點,近年來,隨著內視鏡器具不斷的開發,一部分大的腺瘤性息肉和早期大腸直腸癌可以用內視鏡切除,不需外科手術治療。內視鏡黏膜切除術(endoscopic mucosal resection , EMR)是腺瘤性息肉及早期大腸直腸癌的標準治療方法之一,然而高的復發率及無法一次切除2公分以上息肉及提供完整詳細的病理判斷仍是其主要的問題。
對於大的腺瘤性息肉及早期大腸直腸癌,傳統上是採取外科手術切除部分大腸,有恢復慢、住院天數長甚至術後生活品質降低等缺點,近年來,隨著內視鏡器具不斷的開發,一部分大的腺瘤性息肉和早期大腸直腸癌可以用內視鏡切除,不需外科手術治療。內視鏡黏膜切除術(endoscopic mucosal resection , EMR)是腺瘤性息肉及早期大腸直腸癌的標準治療方法之一,然而高的復發率及無法一次切除2公分以上息肉及提供完整詳細的病理判斷仍是其主要的問題。
內視鏡黏膜下剝離術(endoscopic submucosal dissection, ESD) 之發展乃是針對EMR無法整體切除之大腸病灶,以特殊內視鏡器械經由大腸內視鏡,提供完整之整體病灶切除,並對病灶侵犯程度提供更詳細之病理判斷,以期達到早期大腸直腸癌免除開刀治療的結果。日本自10年前開始使用ESD技術切除大的大腸直腸腫瘤,剛開始遇到容易產生併發症及技術困難等問題,但隨著經驗增加而逐漸改善。最近根據日本研究顯示,利用ESD技術,完整切除之大腸病灶可達71 - 98.1%,ESD復發率約為2%,遠低於EMR或piecemeal EMR的14%。目前在日本,ESD已成為早期大腸直腸癌之標準治療之一。馬偕紀念醫院大腸直腸外科團隊赴日本東京癌症醫院取經,將日本這項先進的技術引進台灣,提供扁平狀腺瘤性息肉及早期大腸直腸癌的患者一項免除外科手術切除大腸或直腸的選擇。
適應症:
腺瘤性息肉及大腸內視鏡診斷為早期大腸直腸癌,病灶大小超過2公分,以傳統內視鏡黏膜切除術無法完整切除:例如測方擴散性腫瘤( Laterally spreading tumor, non – granular type, LST – NG), 此種病灶易有微小但深層的侵犯。
本科配合衛生政策推動結腸直腸癌篩檢計劃,接受衛生單位轉介大便潛血陽性反應個案,進行進一步、必要的大腸檢查,若發現結腸直腸息肉,則可以同時進行息肉摘除。若發現結腸直腸癌,則可盡快進行必要的檢查,並建議適當的治療。無痛大腸鏡檢查是結合了大腸直腸外科專科醫師與麻醉醫師的專業技術,讓病患在完全睡眠的狀態下,輕鬆地完成大腸鏡檢查,使怕痛的病患,不再害怕大腸鏡檢查。衛生福利部國民健康署公佈的國人十大死因中,惡性腫瘤已多年蟬聯首位,發生率又以大腸直腸癌最為常見。惡性腫瘤併發腹膜轉移在治療上是很棘手的問題,伴隨著較差的生活品質與很差的癌症存活率,腫瘤腹膜轉移一旦發生,因為腹膜血漿屏障(peritoneal-plasma barrier)關係,使得化學治療與標靶治療在腹膜的灌流濃度很差,治療難有卓越的效果,大腸直腸癌併發腹膜轉移的病人往往平均存活不到兩年。
「腫瘤減積手術」(Cytoreductive Surgery, CRS)及「腹腔內溫熱化學治療」(Hyperthermic Intraperitoneal Chemotherapy, HIPEC)時被應用於腫瘤腹膜轉移的治療上,在國外已行之有年,目前被廣泛運用於闌尾黏液癌、大腸直腸癌腹膜腫瘤轉移等多種癌症治療。
「腫瘤減積手術」是指在手術中外科醫師盡可能切除一切肉眼可見的原發腫瘤與腹膜轉移腫瘤。「腹腔溫熱化學治療」則是在腫瘤減積手術後以加溫至41~43℃的化療藥劑在腹腔內循環灌洗,以高溫的物理傷害及化療藥劑的毒性作用殺死腹腔內、臟器表面、腹膜表面肉眼看不見但可能殘存的腫瘤細胞。
馬偕紀念醫院大腸直腸外科,自2017年在院方與劉建國主任的帶領下,成立大腸直腸癌腹膜轉移多科治療團隊,包含外科、婦產科、血液腫瘤內科、放射腫瘤科以及影像診斷科等專科醫師,共同討論與治療腹膜轉移癌的病人,累計已完成數例的溫熱化療個案,在整合照護模式下提供病人更安全與積極的治療選擇。
直腸癌在臨床上,大約把齒狀線上5cm、10cm、15cm處分別稱為下段直腸、中段直腸和上段直腸。上段直腸癌向上沿直腸上動脈至腸系膜下動脈及腹主動脈周圍淋巴結轉移,較少發生逆行性轉移;下段直腸癌主要以上方和側方淋巴結轉移為主。直腸癌細胞主要經淋巴結途徑進行擴散和遠處轉移,眾多研究發現,除了上方淋巴結轉移外,側方淋巴結轉移是另一條重要的轉移途徑,也就是腹膜反摺以下直腸癌的轉移途徑。因此許多日本學者提出了側邊淋巴廓清術(pelvic lateral lymph node dissection,PLLND)的概念,他們認為單純的TME手術清掃範圍難以替代PLLND,原因是盆腔內直腸周圍筋分為I、Ⅱ、Ⅲ區,即直腸固有筋膜覆蓋區域、側韌帶區、髂內血管與盆腔壁即閉孔內肌之間,而TME的清掃範圍 僅包括I區,未達Ⅱ、Ⅲ區。因此骨盆側邊淋巴廓清術PLLND就是把273,283,263P,以及263D的淋巴結做一個徹底清除的手術(293轉移機率低,目前傾向不拿)。而在術中,直腸中動脈周圍淋巴結廓清的時候,將下腹下神經和盆腔神經叢小心的從血管神經束中分離出以避免造成損傷。這時可將腹下神經盆從與輸尿管一同推向內側以避免損傷,要特別注意保護閉孔神經及盆腔植物神經,保留至少一側盆腔自主神經,以獲得較好的生活品質。傳統側方淋巴結清掃以開放手術為主,創傷大且術後併發症較多。但隨著腹腔鏡技術的廣泛應用,腹腔鏡骨盆側邊淋巴結廓清術也越來越盛行,利用其視野放大的優勢,可對盆側方進行按層次、按程式及更精細地解剖,並可降低盆側方淋巴結清掃的難度、減少出血量及創傷。
大腸直腸癌阻塞一直是大腸直腸外科醫師值班時的最大挑戰,也帶給病患極大的痛苦。對於大腸癌阻塞的病患來說,大腸直腸外科醫師總是病患可唯一求助的對象。過去,急診手術是唯一的選擇,暫時性甚至永久性的人工肛門,更進一步帶給病患生理上、社交上的極大不便。時至今日,微創手術已然成為大腸直腸手術的主流。受大腸癌阻塞之苦的病患,難道也只能繼續忍受傳統急診手術較長的手術傷口,併暫時性甚至永久性的人工肛門以及較長的住院時間或較大的手術風險嗎?
九零年代末期,日本內視鏡科醫師首次以耳鼻喉科內視鏡,為大腸癌阻塞病患的腫瘤處成功置入第一支金屬支架。這個概念有如心臟內科醫師執行心導管手術,打通血管阻塞之處,免去了部分心血管阻塞病患,需接受冠狀動脈繞道手術的辛苦。隨著技術及器械的進步,以及各國醫師的不斷努力,大腸支架在世界各國的使用方興未艾。隨此發展,其適應症也從大腸直腸癌擴充至其他腫瘤,甚至良性病灶造成的大腸阻塞。本院自2016年底起引進大腸支架手術,由大腸直腸外科醫師執行。藉由手術室內高階的X光機透視下,增進大腸支架手術的成功率,減低病患腫瘤破裂或腸穿孔的可能性。大腸支架的置放,可避免緊急手術所造成的多種併發症,亦可作為緩解症狀的支持性治療。
除了運用於大腸直腸癌造成的腸阻塞之外,其他病灶;例如卵巢癌或子宮內膜異位造成的大腸阻塞,也可受益於大腸支架的治療。對於多處轉移的大腸直腸癌,在造成完全阻塞前先置放大腸支架,亦可以爭取時間讓病患接受完整的全身性化療以及標靶治療,增加之後可根治性切除原發及轉移病灶的可能性。對於大腸支架的置放最大的限制是在於病灶的位置:右側大腸因位置較深遠,置放大腸支架的難度較高 ; 低位直腸癌(離肛門口10公分以內)則是因股盆腔在此處太過狹窄,容易造成支架移位,病患也容易在術後有下腹痛的症狀,並且會妨害後續的放射治療,因此較不建議置放支架。
大腸支架在本院的施行成果,不論是作為僅緩解阻塞症狀的姑息治療或置放後進一步的微創手術,都有令人滿意的成果。若有上述問題者,可向本院大腸直腸外科醫師做進一步的諮詢,冀望此手術能在本院醫師努力不懈地執行下,更加精進,嘉惠更多病患!

低位直腸癌,是大腸直腸癌治療中最困難的位置。困難之處除了因支配直腸的血流、淋巴來自三個系統;容易轉移。在解剖位置上,骨盆腔的空間是狹窄的而且有其他的器官阻礙;不如腹腔是具有”可擴充性“;骨盆腔的邊界,骨盆,是無法如在進行腹腔鏡手術時藉由充氣來增加工作的空間的。
大腸直腸癌的治療中,手術有很重要的地位;唯有能達到根除術切除 (Radical Resection),才會有治癒的機會。要達到根除式的切除,除了移除腫瘤以及其前後腸段所必須保留的安全距離外,該腸段周圍包覆的『油』;也就是直腸的腸繫膜,其中含有許多淋巴結,是癌症轉移的重要途徑之一,也必須盡可能完整的移除。
低位直腸癌的手術治療,不論是腹腔鏡微創手術或是傳統的開腹手術,因器材以及解剖位置的限制,光是要將直腸周圍的腸繫膜完整移除,就已經是件十分困難的工作。更不要提切除的腸段與腫瘤的邊界,必須要有相當的安全距離。
除自二十世紀中期,大腸直腸外科開始專科化之後,自肛門口進行低位直腸癌的手術就早已不是新聞。但受限於傳統手術在肛門這狹小的空間內,僅依賴肉眼與手指的觸覺實在不是個令人放心的工作方式,一直就不是個能被廣泛推廣的手術。
上世紀九零年代以降、微創手術因器械的進步;影像放大設備的發達,內視鏡手術技術的成熟以及週邊器材的發展,自肛門進行微創手術的可能性又向前發展了一大步。同時,在內視鏡手術執行時的種種細節問題也一一被克服,內視鏡經肛門全直腸腸係膜切除; taTME (trans anal Total Messentary Excision) 的可能性也更為提高。而且在內視鏡的輔助之下,對於切除腸段的『安全距離』能夠在看得見的前提之下,有更好的掌握。
整個低位直腸癌手術的進行,不只是是從肛門,還需要從腹部的另一個團隊的幫助,以另外一組腹腔鏡“鬆動”(mobilize)黏著於後腹腔前之腸係膜和大腸,以利整段直腸與腫瘤可以從肛門口取出並在肛門近端進行吻合。以上兩階段的內視鏡,若能同時進行,則可能節省手術時間到兩個小時左右,大幅改善了低位直腸癌的手術治療成果。 這樣的手術方式不只能運用於低位直腸癌上;運用於其他骨盆腔腫瘤,甚至是直腸脫垂、直腸部位手術後滲漏的處理都有其角色。唯獨這種手術的腸吻合處在極低位的位置,常須作『暫時性人工肛門』以做為吻合處之保護,因此,在手術前須與醫師充分討論後續的恢復進度,以免造成術後恢復期生活上的困擾